Tweet
La enfermedad mental se ha considerado como un pensamiento mágico donde el cuidado se centra en el aislamiento y los pacientes quedan recluidos en el manicomio. Tras la Guerra Civil Española se instaura la psiquiatría biologicista donde predomina el tratamiento farmacológico y la integración de la salud mental dentro del marco sanitario.
Se realiza un gran avance en los años 80 con la reforma psiquiátrica, especialmente en Andalucía, donde se cierran los hospitales psiquiátricos y se establece una red de servicios socio-sanitarios en salud mental. Se desarrollan actividades de promoción y rehabilitación de los pacientes basado en el cuidado, autonomía y normalización del paciente.
El progreso de la enfermería en España ha sido lento. En un principio centrado en la contención y custodia del paciente, estableciendo una separación entre la enfermera de psiquiatría y el resto del sistema asistencial. En los últimos años la enfermera ha evolucionado, realizando actividades orientadas a la normalización y socialización del paciente.
Summary
Mental health has been considered as an enchanted thought in which care is focused on isolation and patients were locked up in psychiatric hospitals. After Spanish Civil War, it was established the called “Biological psychiatry”, in which pharmacological treatment predominated. Also, mental health is integrated into the sanitary frame.
In the 80’s, there was a huge advance because of the psychiatric reform, especially in Andalusia, where psychiatric hospitals were closed and a social and sanitary services network in mental health was established. It was developed promotional and rehabilitation activities, based on care, autonomy and patients integration.
Spanish Nursery progress has been slow. Firstly, it was focused on contention and patients’ custody, making a difference between psychiatric nurse and the rest of the healthcare system. Recently, nurses have evolved, doing activities which are aimed at patients’ integration and socialization.
PALABRAS CLAVE:
Salud mental.
Psiquiatría.
Desinstitucionalización.
Rehabilitación.
KEYWORDS:
Mental health.
Psychiatry.
Deinstitutionalisation.
Rehabilitation.
INTRODUCCIÓN
La atención a la enfermedad mental ha sufrido en los últimos veinticinco años una profunda transformación tras la reforma psiquiátrica llevada a cabo. En un primer periodo el modelo asistencial fue la psiquiatría manicomial y el lugar de encierro de los pacientes los manicomios, prohibiendo cualquier alternativa que no fuera este modelo. La formación y las cátedras médicas estaban dominadas por la ideología de la época.
En un segundo periodo se dignifica al enfermo mental, terminando con los manicomios como lugar de encierro y de marginación, pasando a la integración de la salud mental dentro del marco sanitario, a una concepción biopsicosocial y a garantizar los derechos de los pacientes.
Un periodo actual de creación de dispositivos de salud mental, disminución de camas hospitalarias, utilización de la farmacología como terapia predominante, política de reinserción, rehabilitación, apoyo a las familias y utilización de equipos multidisciplinares en el tratamiento de la salud mental donde la enfermería tiene un papel relevante.
ANTECEDENTES.
La atención psiquiátrica en España. Evolución histórica
La enfermedad mental no siempre se ha considerado como tal, más bien ha sido un fenómeno del que se ocupaban otras ciencias ajenas a la medicina como la filosofía o la religión. Hasta principios del siglo pasado, no ha sido cuando la medicina y la enfermería la han considerado como parte de su disciplina. Las enfermedades de la mente siempre han sido consideradas difíciles de entender, explicar y por supuesto de tratar.
Durante mucho tiempo los hospitales psiquiátricos han sido las instituciones básicas que han atendido a los pacientes con problemas mentales y a las personas con conductas sociales no aceptadas. En el siglo pasado aparecen movimientos críticos que ponen de manifiesto la consideración social del enfermo mental y los efectos negativos de la reclusión (cronificación y marginación social) sobre los internados. Autores como M. Foucault muestra la relación de las instituciones con la represión y el aislamiento de las personas que tienen conductas sociales inadecuadas, como señala Foucault “la psiquiatría no nace como consecuencia del conocimiento de la locura, sino de los dispositivos disciplinarios en los que se organiza al enfermo mental”. Critica las instituciones donde las prohibiciones, la exclusión y la represión formaban parte de la organización y funcionamiento de la asistencia psiquiátrica.1 También son interesantes las consideraciones de Goffman que intenta esclarecer la situación del paciente internado. Trata de entender los procesos de relación que se establecen en las instituciones psiquiátricas, añadiendo una cita de Goffman “el internamiento es más un método de desajuste que de organización del paciente”. Las barreras que las instituciones crean sobre el paciente, el desentrenamiento para la vida diaria y las desconexiones sociales que padece, hace que la institución psiquiátrica no cumpla con las funciones restauradoras ni adaptadoras necesarias quedando el paciente al margen de la sociedad.2
En España, desde el Real Decreto de mayo de 1885, Reglamento orgánico para el régimen y gobierno interior del manicomio de Santa Isabel de Leganés, hasta la llegada de la Segunda República, la asistencia de la enfermera psiquiátrica se basa en el modelo manicomial. Existen dos experiencias de transformación de este modelo, una en Cataluña iniciada por la Mancomunitat de Diputacions (1914-1924) y otra iniciada en la época republicana. Ambas fueron escindidas por sendas dictaduras militares (Primo de Rivera) que retorna al anterior modelo asilar propiciando el establecimiento de órdenes religiosas y la dictadura franquista imposibilitando el desarrollo de las propuestas planteadas. El Decreto de 3 de julio de 1931 sobre Higiene Mental pretendía regular la admisión y salida de enfermos mentales en establecimientos psiquiátricos y la aceptación de un nuevo modelo asistencial que rompiera con la consideración del manicomio como único lugar de tratamiento psiquiátrico. La trascendencia del anterior decreto se traducirá en el Proyecto de Ley de Organización de la Asistencia Psiquiátrica Nacional donde se regula la existencia de tres servicios: Dispensarios de Higiene Mental destinados al tratamiento y la asistencia de pacientes donde el ingreso y salida dependían de la voluntad de estos, pudiendo recibir una atención ambulatoria. Dispensarios psíquicos organizados a semejanza de los hospitales de tuberculosos, donde la organización estaba delegada en las Diputaciones o Ayuntamientos. Y los Servicios Sociales de Asistencia como estructuras encargadas del seguimiento de los pacientes dados de alta, favoreciendo de esta manera la integración social. Destaca la figura clave de la enfermera del servicio social de asistencia quien se encarga de las visitas a domicilio para hacer un seguimiento de las indicaciones pautadas por el psiquiatra y conseguir la prevención de recaídas.3
La guerra civil abre una brecha en la institucionalización de la psiquiatría impidiendo que las reformas comentadas anteriormente se pudieran llevar a cabo. Del Decreto de Asistencia a Enfermos Mentales, sólo queda la regulación por primera vez del ingreso voluntario.4 Durante la primera década de la posguerra se aprobaron otras leyes como la Ley de creación del Seguro Obligatorio de Enfermedad en 1942, cuya aplicación entraría en vigor a partir de 1944.5 También cabe destacar en ese mismo año, la Ley de Bases de Sanidad Nacional, donde se señalaba el compromiso del Estado en la dirección técnica de la asistencia psiquiátrica a través del Ministerio de Gobernación, y se conservaba la responsabilidad de las diputaciones provinciales en el mantenimiento de los servicios de psiquiatría.6
METODOLOGIA.
Análisis de la situación.
Para analizar lo sucedido en la asistencia psiquiátrica hay que situarla en el marco histórico que intente recoger la evolución de las corrientes psiquiátricas de la época. La conexión entre la psiquiatría y el modelo médico facilitó la legitimación profesional de esta especialidad tan ansiada desde los psiquiatras decimonónicos. Como figura clave de este hecho, cabe resaltar la figura de Santiago Ramón y Cajal quien facilita que la psiquiatría en España adquiera rango de disciplina científica, promoviendo además las medidas necesarias para implantar un sistema de formación internacional para profesionales destacados que se forman en Alemania y Suiza junto a Kraepelin y Alzheimer. Creándose una escuela que permite que aparezcan psiquiatras de la talla de Achúcarro, Lafora, Sacristán, Villaverde, etc. Junto a este hecho tenemos que destacar de Cajal la aportación de la teoría neuronal que posibilita el nacimiento de la psiquiatría biológica que trata de explicar las bases etiopatogénicas de los trastornos mentales y el mecanismo de acción de los psicofármacos.7
Desde el punto de vista del modelo biomédico, se consolida el organicista-biologicista de la enfermedad mental, con gran acercamiento a la psiquiatría kraepeliana. Aunque en España la introducción de esta corriente se retrasa bastante, finalizada ya la Primera Guerra Mundial, adquiriendo una gran consistencia gracias a la influencia neuropatológica de la escuela de Cajal. Sin embargo, los movimientos psiquiátricos vinculados al hipnotismo penetran rápidamente. En los primeros años del siglo XX las ideas psicoanalistas se introducen en nuestro país a pesar de la gran tradición de la psiquiatría organicista creada por Cajal, paradójicamente algunos de sus discípulos defendían planteamientos freudianos (Lafora, Sacristán). Definitivamente la instauración de la psiquiatría biologicista provoca el rechazo de corrientes como el psicoanálisis y la exclusión de cualquier alternativa asistencial que no fuera la de los tratamientos físicos, farmacológicos o quirúrgicos.
El desarrollo de la profesión médica a lo largo de estos años se ejerció en diferentes ámbitos no siempre interconectados. Por un lado se hallaban los manicomios percibidos como centros de custodia de incurables, muchos de ellos privados, convirtiéndose en centros asilares y judiciales que quedaron en precarias condiciones, incrementándose las enfermedades y aumentando la mortalidad, que pudo llegar hasta un 33 %.8 El enfermo mental queda encerrado en macroinstituciones manicomiales sometido a una dura disciplina ante la dificultad de su curación. Y por otro bien distinto, las cátedras universitarias. El profesorado vinculado a las universidades se vio envuelto en cuestiones políticas, obligando a los psiquiatras a tomar distintos caminos: bien adhiriéndose al Régimen, como hicieron Antonio Vallejo Nájera (1889-1960) y Juan José López Ibor (1906-1991) en Madrid o Ramón Sarró Burbano (1900-1994) en Barcelona; bien exiliándose hacia el exterior, como fue el caso de profesionales de la talla de Gonzalo Rodríguez Lafora (1886-1971), José Miguel Sacristán (1887-1957) o Emilio Mira, (1896-1964) o en el propio interior del país, como Bartolomé Llopis Lloret (1905-1996).9 Las aportaciones teóricas de los autores que permanecieron en la península presentaban fuertes tendencias biologicistas con referencias a la psiquiatría alemana. Entre estos textos de psiquiatría, uno de los más utilizados en la época fue el Tratado de psiquiatría de Vallejo Nájera.10
La enfermería psiquiátrica queda anclada en el manicomio, centrada en la contención y custodia de los internados, velando por el cumplimiento de las normas de la institución y limitada a la aplicación de tratamientos biológicos.
Al finalizar la guerra civil, uno de los acontecimientos más significativos desde el punto de vista del proceso de institucionalización en el siglo XX, fue la publicación de la revista Actas Lusoespañolas de Neurología y Psiquiatría en 1940. Esta publicación fue importante por su doble apertura a las ciencias afines a la neurología y psiquiatría, tanto del lado somático como del lado psicológico, filosófico y sociológico. En este año hay que señalar la fundación de la Sociedad Española de Neurología y Psiquiatría, presidida por López Ibor, así como la organización en 1942 del Congreso Nacional de Neurología y Psiquiatría en Barcelona. En 1946, el año de las polémicas oposiciones para el acceso a la plaza de la cátedra de Madrid, en la que Vallejo Nájera tomó posesión, se comenzó a publicar la Revista de Psicología General y Aplicada, promovida por José Germán (1897-1986). En 1947 se actualizó la primera Junta Directiva de la Liga de Higiene Mental, presidida por Piga Pascual; sin embargo, España no participó en el Congreso Internacional de Higiene Mental celebrado en Londres hasta un año más tarde.11 Por último destacar, en 1948 la reorganización de la AEN (Asociación Española de Neurología y Psiquiatría), que fue presidida por Vallejo Nájera, y la organización del Segundo Congreso de dicha Asociación un año más tarde.
En esta época mientras que en España la enfermería psiquiátrica sigue reproduciendo antiguos manierismos y rutinas, en el extranjero aparecen distintas corrientes cuyo objetivo se centra en buscar fundamentos científicos de la profesión. Se empieza a formular teorías y modelos que concretan el marco teórico de la enfermería actual, destacando la figura en el ámbito de la salud mental de Hildegard Peplau basada en las ciencias del comportamiento.
Durante este periodo y durante las décadas posteriores dominaba la enfermería psiquiátrica de modelo biologicista con un pensamiento moralizador y adaptativo a la ideología preponderante. La psiquiatría manicomial sigue siendo el modelo asistencial y lugar de encierro de los pacientes, quedando excluidos todo tipo de corrientes que no fueran las oficiales. Estableciéndose una separación entre la enfermera de psiquiatría del resto del sistema asistencial, dificultando de esta manera su crecimiento profesional.
La Reforma Psiquiátrica. El caso de Andalucía.
No es hasta finales de los años 70 cuando se abre paso al embrión de la reforma psiquiátrica muy influenciada por las corrientes europeas de la época y la llegada de la democracia, provocando un cambio y ruptura con lo acontecido en anterioridad. Este proceso unido al avance del conocimiento enfermero y la actitud de los profesionales favorecieron la transformación del rol profesional de la enfermera, más orientado a prácticas individuales, familiares y grupales, desarrollando actividades de promoción y rehabilitación en distintos ámbitos: hospitalización y comunitario. Atendiendo y procurando satisfacer las necesidades y demandas de los usuarios basado en los cuidados, orientado a conseguir la autonomía y normalización del paciente.
En esta reforma psiquiátrica algunas comunidades autonómicas apostaron de manera más decidida. Así fue el caso de Andalucía donde en los últimos veinticinco años se ha vivido un proceso de reforma sanitaria que incluyó a la salud mental. La reforma psiquiátrica andaluza12 se inició oficialmente en 1984, con la aprobación por el Parlamento Andaluz de la Ley 9/1984 de 3 de Julio, por la que se crea el Instituto Andaluz de Salud Mental (IASAM).
Instrumento operativo para la dirección inicial del proceso de reforma psiquiátrica, que se constituye como órgano autónomo de carácter administrativo, adscrito a la Consejería de Salud y gestionado entre la Junta de Andalucía y las ocho Diputaciones Provinciales andaluzas.
Los fines del IASAM fijados por la ley (Artículo 2º) eran: 12
• Coordinar e integrar todos los recursos relacionados con la salud mental.
• Estimular y orientar el desarrollo cualitativo y cuantitativo de los recursos destinados a la salud mental en la población andaluza.
• Preparar jurídica y funcionalmente la integración de los diferentes recursos públicos relacionados con la salud mental en el futuro dispositivo único y general para la salud.
• El objetivo general de la reforma psiquiátrica fue la sustitución de estructuras tradicionales de asistencia por un nuevo sistema de servicios que asegurase una mayor cobertura y calidad en la atención a los problemas de salud mental de los andaluces.
• El desarrollo de esta reforma viene siendo enfatizada en el Programa Global de Salud Mental de la Organización Mundial de la Salud (OMS) y en los programas a largo plazo sobre la salud mental en Europa, tanto el desarrollo de los servicios de salud mental basados en la comunidad, como la integración de la atención a la salud mental en el sistema general de atención a la salud.
• Iniciativa de la administración sanitaria que pretendía poner fin a la situación de los servicios públicos de asistencia psiquiátrica, dispersos entre cinco administraciones distintas, desigualmente distribuidos en el territorio, separados del resto del sistema sanitario y basados mayoritariamente en dos tipos de instituciones ampliamente criticadas por los profesionales y los ciudadanos: los 8 hospitales psiquiátricos provinciales y las 69 consultas ambulatorias de neuropsiquiatría de la Seguridad Social.
Esta transformación ha tenido dos ejes fundamentales:
• La desaparición de la institución manicomial.12
• La creación de una red de servicios sanitarios.12
RESULTADOS.
La desaparición de la institución manicomial, socialmente marginadora, de aislamiento, estigmatizante y con alto riesgo de vulneración de los Derechos Humanos, que no sólo no resuelve los problemas de los pacientes sino que los agrava con un síndrome propio –el institucionalismo– a través de elementos como: el aislamiento social, la masificación, la indiferencia de problemas y el estigma social.
El 90% de la ocupación de las camas de los hospitales psiquiátricos era de larga duración, con una media de 13 años y permaneciendo un 25% de los paciente más de 20 años. Por tanto, eran camas “bloqueadas” y no disponibles para la población.
El desmantelamiento de los hospitales psiquiátricos en Andalucía se va produciendo progresivamente desde 1985 hasta finalizar en el año 2000. En 1985 se cuenta con 2672 pacientes ingresados, y entre este año y 1998 se dan 1729 altas hospitalarias. [Tabla 1]
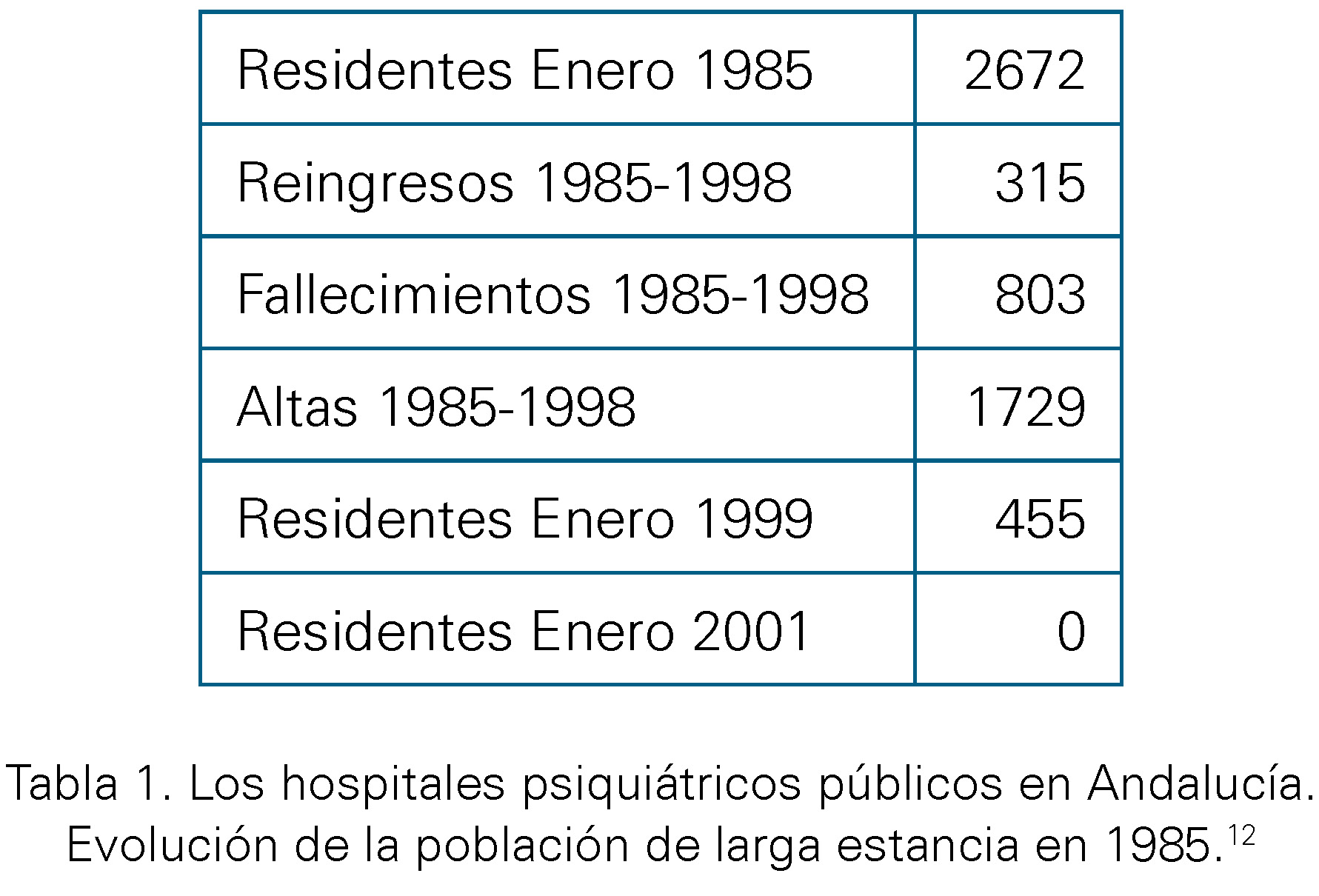
Tabla 1. Los hospitales psiquiátricos públicos en Andalucía. Evolución de la población de larga estancia en 1985.12
En el “desmantelamiento” de hospitales psiquiátricos durante el año 1993, podemos apreciar que casi el 29% de los pacientes residentes fueron derivados a residencias de 3ª edad, seguidos en un 19% de pacientes derivados a centros de deficientes mentales y el mismo porcentaje de ellos produjeron bajas por fallecimiento. [Tabla 2]
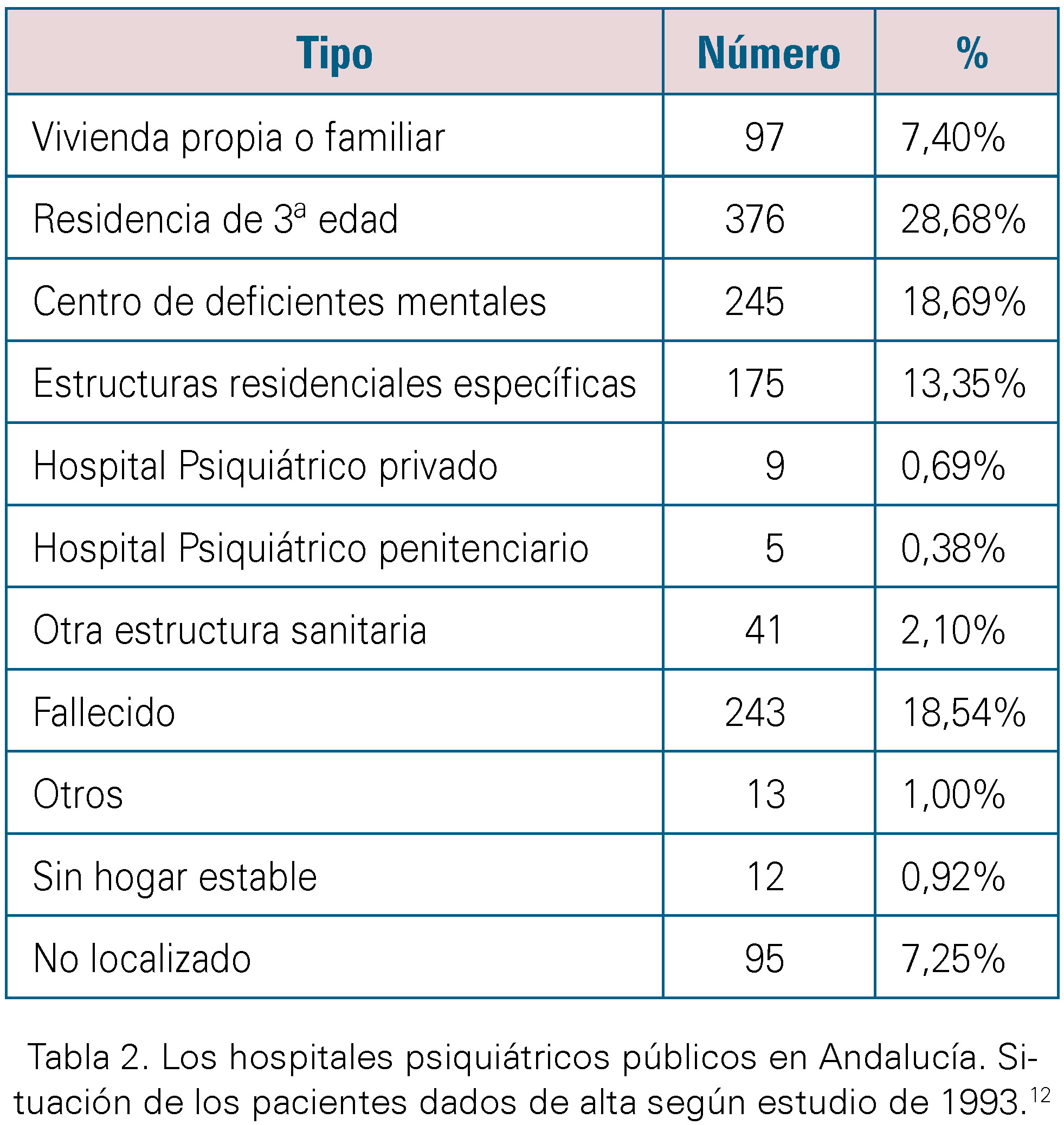
Tabla 2. Los hospitales psiquiátricos públicos en Andalucía. Situación de los pacientes dados de alta según estudio de 1993.12
La reforma psiquiátrica en Andalucía concluye con el cierre del Hospital Psiquiátrico Provincial de Granada. Ya en el año 1930 contaba con una estructura de un solo bloque construido con 6 habitaciones en total. Más tarde, en el año 1985, su estructura funcional constaba de: unidades de agudos, unidades de larga estancia (ninguna de las dos disponía de salidas de pacientes) y clínicas abiertas (donde los pacientes disponían de salidas y permisos terapéuticos), con una dotación de camas superior a 280. La media de edad de la población que permanecía en régimen de estancia larga era de 54 años con una estancia hospitalaria por encima a los 20 años.
En 1985, el total de pacientes con estancia larga y media en el Hospital Psiquiátrico de Granada era superior a 200, de los cuales el 41% no disponían de posibilidad de alta hospitalaria y el 58% restante serían trasladados a residencias de la tercera edad. [Tabla 3]
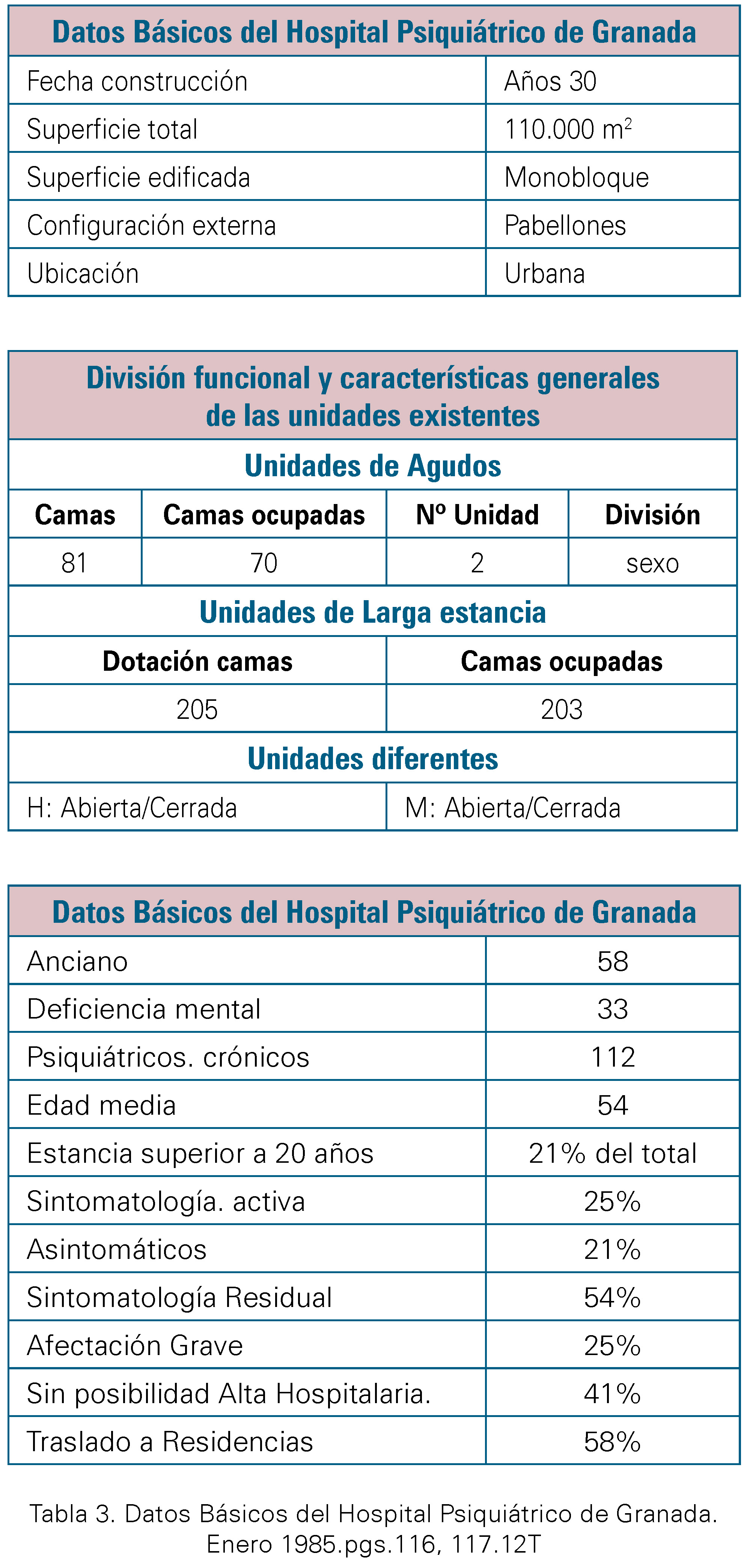
Tabla 3. Datos Básicos del Hospital Psiquiátrico de Granada. Enero 1985.pgs.116, 117.12
A medida que los hospitales psiquiátricos disminuían su número de camas, era necesario desarrollar otros recursos asistenciales en la comunidad que intentaran frenar los ingresos y desinstitucionalizar al mayor número de pacientes.13 A partir de este momento se abre la polémica, unos a favor y otros en contra. De cualquier manera, no se puede entender que las fechas programadas para cerrar un hospital tengan la única finalidad de acabar con él, sin haber desarrollado antes una red extrahopitalaria que lo hiciera innecesario. La actitud más adecuada sería no ir contra las hospitalizaciones en sí mismas, sino a favor de cuidados comunitarios lo más amplios y completos posible.14 Por otra parte, cuando la desinstitucionalización está suficientemente planificada y gestionada, tanto los resultados clínicos como los costes económicos asociados sugieren que los cuidados basados en la comunidad tienen un menor coste-eficacia que los cuidados de larga estancia hospitalaria.15
La creación de una red de servicios sanitarios de salud mental, fue la segunda transformación importante de la reforma psiquiátrica en Andalucía. Se inicia una mayor atención a los trastornos de salud mental en la comunidad y se ofrece una mejor alternativa a los hospitales psiquiátricos, diversificada e integrada en la red del Sistema Sanitario Público General para dar respuesta a los problemas sanitarios y sociosanitarios de los pacientes.
Esta red de servicios está formada de los siguientes dispositivos sociosanitarios [Figura 1]:
Unidades de Salud Mental del Hospital General (USM-HG). Ofrecen atención hospitalaria en régimen de encamación a pacientes en situaciones de crisis, sea cual sea la patología psiquiátrica que presente.
DISCUSION.
Como ya es conocido, existe una tendencia global a la disminución del número de camas psiquiátricas. Incluso se pensó que con el desarrollo de los servicios comunitarios se contemplaría su desaparición. En la actualidad, se recomiendan ingresos más breves como manera de prevenir los efectos secundarios de la propia hospitalización y no apartar al paciente de su propio medio.2 Aun corriendo el riesgo de la aparición del fenómeno llamado "puerta giratoria", dado los numerosos reingresos.
Las técnicas de tratamiento tienden a ser más activas y agresivas con una especial atención a la psicofarmacología. La mezcla de tratamientos más biológicos, junto a un creciente temor a la estigmatización lleva a recomendar que las personas necesitadas de una hospitalización psiquiátrica lo hagan dentro de un hospital general.16 En la actualidad han surgido numerosas dificultades estructurales que no fueron suficientemente consideradas en un principio: diferentes necesidades de enfermería para pacientes somáticos y psíquicos, dificultades de manejo de pacientes agitados o confusos en el entorno del hospital general, riesgo de suicidio de las alturas de las plantas de hospitalización, limitaciones impuestas por el propio entorno físico de una planta hospitalaria más pensada para pacientes encamados que para contener y ocupar el tiempo de un paciente psiquiátrico.17
Unidad de Salud Mental InfantoJuvenil (USMI-J). Destinados a desarrollar programas especializados para la atención a la salud mental de la población infantil y adolescente. Entre las funciones que se le asignan está: Prestar atención especializada en régimen ambulatorio y de hospitalización completa o parcial, prestar apoyo asistencial a requerimiento de otros dispositivos asistenciales, desarrollar programas asistenciales específicos para la atención a las necesidades planteadas por las unidades de salud mental comunitaria, asegurar la continuidad de cuidados, apoyar y asesorar al resto de los dispositivos asistenciales.
Hospital de Día (HD). Ofrece hospitalización parcial diurna para procesos mentales agudos, como recurso intermedio entre la unidad de hospitalización y la unidad de salud mental comunitaria. Sin duda es uno de los dispositivos que más han ayudado a mantener a los pacientes fuera del hospital, con un carácter más terapéutico y como alternativa a una hospitalización en momentos de crisis. Aunque también participan en programas rehabilitadores ofertando un apoyo social. En estos momentos cubren un área de la oferta asistencial insustituible.18
Comunidad Terapéutica (CT). Ofrece programas de atención permanente, completa y prolongada en régimen de hospitalización parcial y completa para pacientes derivados desde las unidades de salud mental comunitaria.
Unidad de Rehabilitación de Salud Mental (URSM). Es el dispositivo de salud mental que tiene por objeto la recuperación de habilidades sociales, reinserción social y laboral de pacientes con trastorno mental grave.
Unidades de Salud Mental Comunitaria (USMC). De ellos se esperaba que pudieran dar respuesta al sufrimiento psicológico individual, así como asesorar y coordinarse con otros servicios sanitarios y sociales. Tras un primer momento de crecimiento y expansión, en la actualidad atraviesan un cierto estancamiento. Tanto la falta de crecimiento, los recortes en los presupuestos económicos propio de nuestra época, el aumento de la demanda en relación con una multiplicidad de patologías anteriormente excluidas del campo asistencial psiquiátrico, así como la dificultad en conseguir los objetivos terapéuticos previstos en un principio, son causa principal de este estado.19 Las unidades de salud mental comunitaria, son y deberán seguir siendo la base de cualquier servicio comunitario, necesitando ser dotadas y protegidas suficientemente para el desarrollo de esta labor.20
Otros servicios sanitarios y sociales: Pronto se vio la importancia del papel jugado por Atención Primaria en el mantenimiento y mejora de la salud mental de la población, 21 aunque es evidente que la enfermedad mental grave no puede sostenerse en la comunidad únicamente a través del modelo médico tradicional. Son necesarias además estructuras que apuntalen aspectos básicos como la vivienda, ocupación, tiempo de ocio o trabajo protegido. Todo ello integrado en una política activa de reinserción, rehabilitación y apoyo de la familia.22
Red de Servicios de atención a la Salud Mental en Andalucía
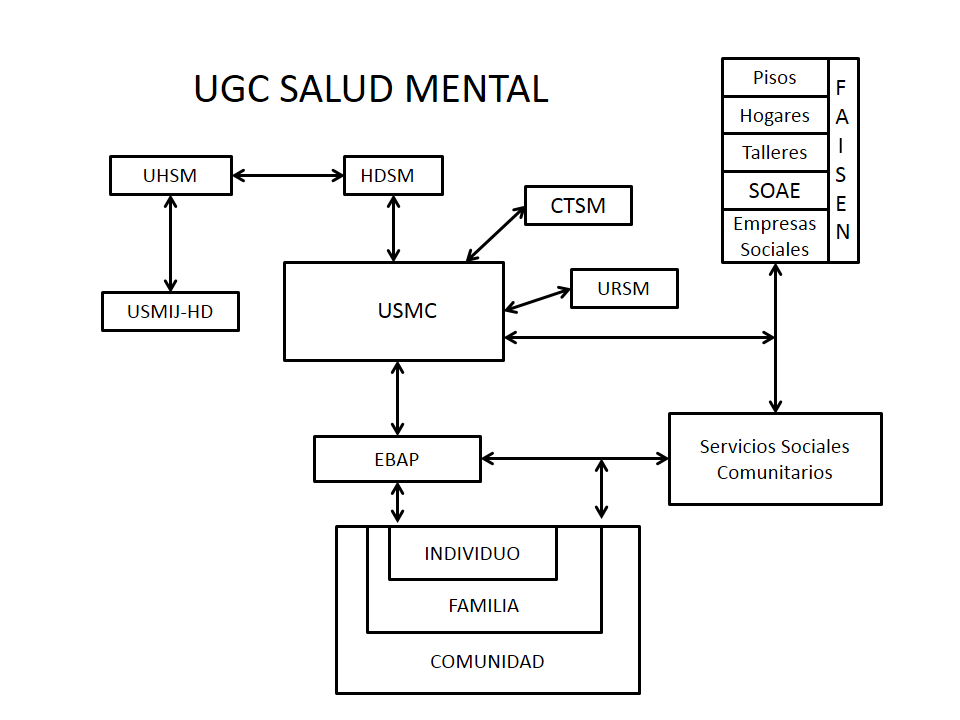
Figura 1. Red de Servicios de atención a la Salud Mental en Andalucía. La reforma psiquiátrica andaluza. Red de Servicios de atención a la Salud Mental en Andalucía.1988. p. 89.
CONCLUSIONES
En la actualidad, se ha superado la dicotomía hospital-comunidad, proponiéndose un abordaje equilibrado entre los dos encuadres como base de la asistencia. El interés va más allá de si son los cuidados hospitalarios o comunitarios mejores unos que otros, para pasar a considerar que la mezcla de ambos es la más apropiada. Este modelo “equilibrado” requiere una dotación suficiente y extensiva de los recursos antes apuntados, además de la suficiente flexibilidad para adaptarse a las cambiantes circunstancias del entorno.23
Sin duda alguna, los profesionales de enfermería en salud mental han sufrido una transformación vertiginosa en estos últimos años. El proceso de la reforma psiquiátrica contribuyó a que las enfermeras salieran del manicomio donde prestaban cuidados orientados hacia la contención, custodia y aplicación de tratamientos biológicos; evolucionando hacia las exigencias de su tiempo transformando su rol profesional. A esta circunstancia, tenemos que añadirle el cambio de actitud y capacidad profesional hacia la puesta en práctica de los cuidados unido a la incorporación del conocimiento enfermero.
Así se ha pasado del manicomio a la actualidad donde se practican abordajes individuales, familiares, grupales, potenciando la promoción y prevención de la salud mental. Diversificando las actividades orientadas a la normalización y socialización del paciente, pasando de la realización de técnicas al uso de intervenciones como: psicoterapia, apoyo psico-social, grupos de terapia, asesoramiento, etc.24
A pesar de todos estos cambios, tenemos que avanzar para limar la existencia de problemas con los que se encuentra la enfermera de salud mental:
• Por un lado la doble dependencia jerárquica en los dispositivos comunitarios: orgánica y funcional (distrito sanitario y hospital).
• La falta de integración real entre los diferentes niveles de atención hospitalaria, recursos comunitarios y atención primaria.
• La escasa participación de los profesionales de enfermería en los órganos de dirección.
• El insuficiente personal de enfermería para atender a los pacientes con trastorno mental, junto a la escasez de recursos y una planificación a corto plazo.
• La coexistencia de un modelo de enfermeras generalistas y especialistas precisamente en las unidades de hospitalización de salud mental donde el paciente se encuentra en una situación grave de salud y su nivel de cuidados es muy complejo, como se establece en el nuevo modelo de incorporación de enfermera especialista.
• La no rentabilización de la enfermera no especialista en salud mental que lleva trabajando muchos años en los dispositivos de salud mental, es chocante que haya profesionales con más de diez años de experiencia y formación en el ámbito de la salud mental y no se siga contando con ellos tras la implantación del Decreto de especialidades de enfermería.
Aún con estas dificultades las enfermeras que trabajan en las unidades de salud mental tienen conocimientos, habilidades y actitudes para dar una respuesta a las necesidades y demandas de cuidados que la comunidad plantea. Existe una evolución hacia la recuperación de la orientación cuidadora. Concibiendo a la persona como un ser único y singular donde los cuidados variarán en cada contexto, en cada persona y cada cultura. Cuidando de manera individualizada, alejándose de un modelo sanitario orientado exclusivamente en la enfermedad y acercándose a una concepción que permita la prestación integral de cuidados, centrado fundamentalmente en la promoción, prevención y recuperación.25
Se debería avanzar actualizando los cuidados para propugnar el cambio en las prácticas sociales acordes con las demandas. Sensibilizándose con la diversidad cultural y la migración, conociendo los cambios, valores y creencias que se están produciendo con el aumento de la población inmigrante, familias monoparentales, etc. Considerando la defensa de los valores y la diversidad cultural frente a la influencia de la globalización.
En las páginas anteriores hemos intentado reseñar la evolución que ha tenido la salud mental desde el modelo manicomial hasta la salud mental en la actualidad. Como en las instituciones asilares se excluía a los pacientes, aislaba, marginaba y separaba de la vida social. Los profesionales sanitarios en consonancia con la sociedad y los movimientos políticos de la época contribuyeron a estas prácticas centradas en la contención, custodia, limitación a tratamientos biológicos y el cumplimiento de las normas de la institución. Con la reforma psiquiátrica se hace un esfuerzo para superar las instituciones cerrando los antiguos hospitales psiquiátricos y creando una red de dispositivos en salud mental orientados hacia un modelo comunitario con una finalidad socializadora, favoreciendo la autonomía, participación e independencia de los pacientes y creando estructuras alternativas de apoyo social hacia la rehabilitación.
Sin duda alguna, todos estos cambios contribuyeron a que las enfermeras de salud mental salieran de la postergación del manicomio para evolucionar hacia cometidos centrados en la posición de cuidados, destinados a satisfacer las necesidades de salud del individuo, familia y comunidad orientados hacia la recuperación del paciente. El cambio ha sido significativo, sin embargo siguen existiendo insuficientes recursos y apoyos comunitarios complementarios que impiden que el tratamiento de las personas con problemas en salud mental sea integral y continuado.
En la actualidad muchas de las enfermeras generalistas que han afrontado las necesidades de cuidados que presentan las personas con problemas de salud mental, interviniendo en abordajes individuales, familiares y grupales, potenciando la promoción y prevención de la salud mental y ejerciendo en diversos ámbitos (unidades de hospitalización, unidades de salud mental comunitaria, recursos intermedios, etc.); que forman a las futuras especialistas vía EIR se quedarán fuera de los dispositivos de salud mental al no tener cabida con el Decreto de especialidades de enfermería 450/2005. Quedándose en una situación de desigualdad con otras categorías profesionales como los médicos generales, Real Decreto 1753/1998 y Real Decreto 1497/1999 donde se les certificó para poder trabajar como médicos de familia.
CONCLUSIONS
At present, the hospital-community dichotomy has been overcome, proposing a balanced approach between the two frames as a basis for assistance. The interest goes beyond whether hospital or
community care is better than others, to consider that the combination of both is the most appropriate. This “balanced” model requires a sufficient and extensive allocation of the aforementioned resources, in addition to sufficient flexibility to adapt to changing environmental circumstances.(23)
Undoubtedly, mental health nursing professionals have undergone a vertiginous transformation in recent years. The psychiatric reform process contributed to the nurses leaving the insane asylum where they cared for the containment, custody and application of biological treatments; evolving towards the demands of his time transforming his professional role. To this circumstance, we must add the change of attitude and professional capacity towards the implementation of care together with the incorporation of nursing knowledge.
This has happened from the asylum to the present where individual, family, group approaches are practiced, promoting the promotion and prevention of mental health. Diversifying the activities oriented to the normalization and socialization of the patient, moving from the realization of techniques to the use of interventions such as: psychotherapy, psychosocial support, therapy groups, counseling, etc.(24)
Despite all these changes, we have to move forward to iron out the existence of problems that the mental health nurse encounters:
− On the one hand, the double hierarchical dependence on community devices: organic and functional (health district and hospital).
− The lack of real integration between the different levels of hospital care, community resources and primary care.
− The low participation of nursing professionals in the management bodies.
− Insufficient nursing staff to care for patients with mental disorders, together with shortage of resources and short-term planning.
− The coexistence of a model of generalist nurses and specialists precisely in the units of mental health hospitalization where the patient is in a serious health situation and their level of care is very complex, as established in the new model of incorporation of specialist nurse.
− The non-profitability of the non-mental health nurse who has been working in mental health facilities for many years, it is shocking that there are professionals with more than ten years of experience and training in the field of mental health and they do not keep counting with them after the implementation of the Nursing Specialties Decree.
Even with these difficulties, nurses working in mental health units have knowledge, skills and attitudes to respond to the needs and demands of care that the community poses. There is an evolution towards the recovery of caregiving guidance. Conceiving the person as a unique and singular being where the care will vary in each context, in each person and each culture. Caring in an individualized way, moving away from a health model oriented exclusively in the disease and approaching a conception that allows the integral provision of care, centered fundamentally in the promotion, prevention and recovery.(25)
Progress should be made in updating care to promote change in social practices in accordance with the demands. Sensitizing with cultural diversity and migration, knowing the changes, values and beliefs that are occurring with the increase of the immigrant population, single-parent families, etc. Considering the defense of values and cultural diversity in the face of the influence of globalization.
In the previous pages we have tried to review the evolution of mental health from the mental health model to mental health today. As in the asilar institutions, patients were excluded, isolated, arginalized and separated from social life. Health professionals in line with society and political movements of the time contributed to these practices focused on containment, custody, limitation to biological treatments and compliance with the rules of the institution. With the psychiatric reform an effort is made to overcome the institutions by closing the old psychiatric hospitals and creating a network of mental health devices oriented towards a community model with a socializing purpose, favoring the autonomy, participation and independence of patients and creating alternative structures of social support towards rehabilitation.
Undoubtedly, all these changes contributed to the mental health nurses coming out of the postponement of the asylum to evolve into tasks centered on the care position, destined to satisfy the health needs of the individual, family and community oriented towards the recovery of the patient. The change has been significant, however there are still insufficient resources and complementary community supports that prevent the treatment of people with mental health problems from being comprehensive and continuous.
Currently many of the generalist nurses who have faced the care needs of people with mental health problems, intervening in individual, family and group approaches, promoting the promotion and
prevention of mental health and practicing in various fields (units hospitalization, community mental health units, intermediate resources, etc.); that train future specialists via EIR will be left out of the mental health devices as they do not have a place with the Nursing Specialist Decree 450/2005. Staying in a situation of inequality with other professional categories such as general practitioners, Royal Decree 1753/1998 and Royal Decree 1497/1999 where they were certified to work as family doctors.
1. Foucault M. El poder psiquiátrico. Madrid: Akal, 2010; 33-42.
2. Goffman E. Internado: Ensayos sobre la situación social de los enfermos mentales. Buenos Aires: Amorrortu, 1972; 198-215.
3. Huertas R. El papel de la higiene mental en los primeros intentos de transformación de la asistencia psiquiátrica en España. Dynamis. 1995; 15:193-209.
4. Conseglieri, Agustín; Villasante, Olga. Neuropsiquiatría de posguerra: una aproximación a la población manicomial de Leganés. Revista de la Asociación Española de Neuropsiquiatría. 2010; 27(99):119-141.
5. Marset Campos P, Sáez Gómez JM, Martínez Navarro F. La salud pública durante el franquismo. Dynamis. 1995; 15:211-250.
6. González Duro E. Las instituciones psiquiátricas durante la época franquista. En: Rey González A, editor. La locura y sus instituciones. Valencia: Diputación de Valencia, 1997; 425-454.
7. López Muñoz F, Rubio G, Molina JD, García García P, Álamo C, Santo-Domingo Carrasco J. Cajal y la Psiquiatría Biológica. El legado psiquiátrico de Ramón y Cajal (una teoría y una escuela). Archivos de psiquiatría. 2012; 71(1):50-79.
8. González Ferradas M. La asistencia psiquiátrica en España. Semana médica española. 1943; 117:1-10.
9. Llopis B. Psicosis pelagrosa. Un análisis estructural de los trastornos psíquicos. Barcelona-Madrid-Valencia. Científico-Médica, 1946; 17.
10. Vallejo-Nájera A. Tratado de psiquiatría I. Psicopatología general. Barcelona-Buenos Aires: Salvat, 1944; 59-66.
11. Campos Marín R. De la higiene del aislamiento a la higiene de la libertad. La reforma de la institución manicomial en Francia (1860-1940). Frenia. 2011; 1 (1):37-64.
12. Instituto Andaluz de Salud Mental. La Reforma Psiquiátrica en Andalucía 1984-1990. Sevilla: Consejería de salud y Servicios Sociales de la Junta de Andalucía, 1988.
13. López M. Luces y sombras de la reforma psiquiátrica andaluza. Hipatia. 2000; (7): 4-8.
14. Bachrach LL. Asylum and chronically ill psychiatric patients. Am J Psychiatry. 1984; 141(8):975-978.
15. Leff Julian, editor. Care in the community. Illusion or reality? Sussex: John Wiley & Sons, 1997; 33.
16. Linn L. Some aspects of a psychiatric program in a voluntary general hospital. En: Bellak L, editor. Handbook of community psychiatry. Nueva York: Grune & Stratton, 1964; 126-143.
17. Thompson JW, Burns BJ, Taube CA. The severely mentally ill in general hospital psychiatric units. Gen Hosp Psychiatry. 1988; 10(1):1-9.
18. Edwards C, Carter J. Day services and the mentally ill. En: Wing JK, Olsen R, editores. Community care for the mentally disabled. London: Oxford University Press, 1979; 60-89.
19. Guimón J. El equipo suficientemente bueno. Reflexiones sobre la vulnerabilidad de los recursos humanos y comunitarios. Revista de la Asociación Española de Neuropsiquiatría. 1985; 5(15): 501-504.
20. Gisbert C, coordinadora. Rehabilitación psicosocial del trastorno mental severo. Situación actual y recomendaciones. Cuadernos Técnicos, nº 6. Madrid: Asociación Española de Neuropsiquiatría, 2012.
21. Shepherd M, Cooper B, Brown AC, Kalton GW. Psychiatric illness in general practice. London: Oxford University Press, 1981 (2ª Ed.).
22. Gisbert C, coordinadora. Rehabilitación psicosocial y tratamiento integral del trastorno mental severo. Colección Estudios nº 28. Madrid: Asociación Española de Neuropsiquiatría, 2013.
23. Thornicroft G, Tansella M. Balancing community-based and hospital-based mental health care. Forum World Psychiatric Association. 2007 abr. Disponible en: [Consultado el 23.11.2017].
24. Pacheco Borrella G. Contribución al desarrollo del conocimiento enfermero de salud mental. Presencia 2005; 1(1). Disponible en: [Consultado el 22.11.2017].
25. Alberdi Castell RM, Cuxart Ainaud N. Cuidados, enfermeras y desarrollo profesional: Una reflexión sobre las bases del ejercicio profesional. Presencia 2005; 1(2). Disponible en: [Consultado el 20.10.2017].























